Pathologies du pied
Ostéo-articulaires et musculaires
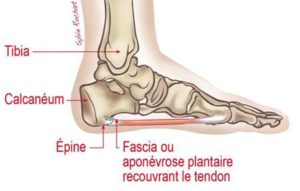 L’aponévrosite est une inflammation de l’aponévrose plantaire (ou fascia plantaire) qui relie le bord interne du talon aux orteils. Cette structure soutien la voûte plantaire. Cette pathologie est une des plus fréquentes en podologie et résulte d’un excès de sollicitation de cette structure.
L’aponévrosite est une inflammation de l’aponévrose plantaire (ou fascia plantaire) qui relie le bord interne du talon aux orteils. Cette structure soutien la voûte plantaire. Cette pathologie est une des plus fréquentes en podologie et résulte d’un excès de sollicitation de cette structure.
Le diagnostic est essentiellement clinique (palpation) mais peut se compléter si besoin d’une échographie. Une radiographie est rarement utile si ce n’est pour observer une épine calcanéenne mais le fait qu’une épine soit visible ne constitue pas pour autant le diagnostic qui reste clinique. Vos podologues sont formés et habilités aux diagnostics.
Causes mécaniques intrinsèques :
- Le pied valgus (hyper pronateur) : il sollicite d’avantage l’aponévrose (comme la corde d’un arc mise en tension)
- Des gastrocnémiens (muscles des mollet) hypo extensible : ces derniers s’insèrent sur le bord postérieur du calcanéus, ce même os est aussi le point de départ de l’aponévrose. Ainsi un mollet pas assez souple augmente nécessairement les forces excentriques sur l’ensemble du système suro-achileo plantaire. Il s’agit le plus souvent d’un pied valgus (ou hyper pronateur)
- Une instabilité hormonale : une grossesse ou post grossesse et une ménopause sont des périodes de prédilection
Il peut s’agir de plusieurs de ces facteurs associés.
On retrouve souvent un facteur déclenchant extrinsèque comme un effort excessif ou répétitif que le système n’a pas supporté.
Traitements :
Pour les sportifs : le choix de chaussures de running à drop plus élevé et anti-torsion avec renfort interne et éventuellement une largeur mid-foot plus importante. Si vous portez des semelles, une limitation de longueur de foulée ou un arrêt de sport est nécessaire. Les traitements à suivre sont :
- Semelles orthopédiques en vue de corriger le valgus (ou l’hyperpronation du pied) et compenser le déficit de flexion du aux gastrocnémiens
- Glaçage et anti-inflammatoire local
- Ultrason et onde de chocs pour les épines calcanéennes
- Massage de la plante du pied à l’aide d’une balle de tennis ou d’une bouteille d’eau congelée le soir
- Le port de chaussures avec un talon de 3 à 4 cm
Traitements préventifs :
- Choisir des chaussures de sport adaptées à votre profil moteur, demander l’avis d’un podologue du sport lors de votre consultation
- Traitement des dysfonctions mécaniques par des semelles orthopédiques sur-mesure (pied hyper-pronateur ou valgus…)
- Étirements des mollets (gastrocnémiens)
 Cette pathologie correspond à une inflammation de l’insertion (enthèse) de l’aponévrose sur le bord interne du calcanéus. L’inflammation de cette insertion la rend radio-visible (RX) sous la forme d’une épine d’où son nom vulgarisé d’épine calcanéenne.
Cette pathologie correspond à une inflammation de l’insertion (enthèse) de l’aponévrose sur le bord interne du calcanéus. L’inflammation de cette insertion la rend radio-visible (RX) sous la forme d’une épine d’où son nom vulgarisé d’épine calcanéenne.
D’un point de vue symptomatologique, le fait qu’elle se situe sous une zone d’appui du pied la rend particulièrement douloureuse et rapidement inflammatoire, avec des douleurs matinales et en fin de journée pouvant parfois limiter la pose du talon au sol.
Le diagnostic est essentiellement clinique (palpation). Une radiographie est rarement utile si ce n’est pour observer une épine. Si l’épine est visible, cela ne constitue pas pour autant que le diagnostic doit rester clinique (vos podologues sont formés et habilités aux diagnostics).
Les causes et les traitements sont identiques à l’aponévrosite plantaire (cf ci-dessus) à la différence que la semelle devra intégrer un amortit au talon et sur la zone douloureuse pour la soulager. Cela stabilisera le valgus du pied.
Attention : le rajout d’amortit peut en effet augmenter le valgus (pronation) d’un pied et ainsi être contre-productif. Des semelles sur-mesure avec un amortit stabilisé et une correction de l’excès de pronation du pied sont donc bien plus efficaces que de simples talonnettes amortissantes.
Causes mécaniques intrinsèques :
- Le pied valgus (hyper pronateur) : il sollicite d’avantage l’aponévrose (comme la corde d’un arc mise en tension)
- Gastrocnémiens (muscles des mollets) hypo extensibles : ces derniers s’insèrent sur le bord postérieur du calcanéus, ce même os est aussi le point de départ de l’aponévrose. Ainsi un mollet pas assez souple augmente nécessairement les forces excentriques sur l’ensemble du système (système suro-achileo plantaire). Il s’agit le plus souvent d’un pied valgus (ou hyper pronateur).
- Instabilité hormonale : une grossesse ou post grossesse et une ménopause sont des périodes de prédilection
Il peut s’agir de plusieurs de ces facteurs associés.
On retrouve souvent un facteur déclenchant extrinsèque comme un effort excessif ou répétitif que le système n’a pas supporté.
Traitements :
Pour les sportifs : le choix de chaussures de running à drop plus élevé et anti-torsion avec renfort interne et éventuellement une largeur mid-foot plus importante. Si vous portez des semelles, une limitation de longueur de foulée ou un arrêt du sport est nécessaire.
Les traitements à suivre sont :
- Semelles orthopédiques en vue de corriger le valgus (ou l’hyperpronation du pied) et compenser le déficit de flexion dû aux gastrocnémiens
- Glaçage et anti-inflammatoires locaux
- Ultrason et onde de chocs pour les épines calcanéennes
- Massage de la plante du pied à l’aide d’une balle de tennis ou d’une bouteille d’eau congelée le soir
- Le port de chaussures avec un talon de 3 à 4 cm
Traitements préventifs :
- Choisir des chaussures de sport adaptées à votre profil moteur, demander l’avis d’un podologue du sport lors de votre consultation
- Traitement des dysfonctions mécaniques par des semelles orthopédiques sur-mesure (pied hyper-pronateur ou valgus…)
- Étirements des mollets (gastrocnémiens)
Description à venir
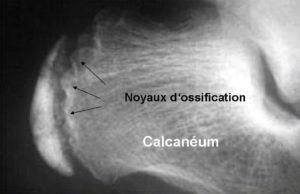 Cette maladie d’évolution bénigne est un trouble de la croissance du noyau secondaire d’ossification du calcanéum. Cette ossification qui commence environ à 9 ans jusqu’à 15 ans est perturbée par un surmenage de l’os du calcanéus par le tendon d’Achille.
Cette maladie d’évolution bénigne est un trouble de la croissance du noyau secondaire d’ossification du calcanéum. Cette ossification qui commence environ à 9 ans jusqu’à 15 ans est perturbée par un surmenage de l’os du calcanéus par le tendon d’Achille.
Le diagnostique est d’abord clinique (palpation) et peut se compléter d’une radiographie.
Causes et facteurs favorisants :
- Sports multi-directionnels et à forte impulsion (tennis, foot, gymnastique…)
- Période de croissance où l’os grandit rapidement, ce qui augmente la traction musculaire sur l’os
- Pieds creux ou valgus (hyper pronateur)
- Surpoids
Traitements :
- L’arrêt sportif est la première décision à prendre car plus il est précoce plus la reprise est rapide
- Le port de semelles orthopédiques marche très bien. Elles amortissent les chocs et le contact, ce qui soulage le patient. Cela traite aussi l’instabilité vagissante du pied et limite l’excès de traction du mollet (gastrocnémiens) sur l’os
- Étirements des gastrocnémiens (mollets)
La reprise de sport peut se faire avec des semelles orthopédiques adaptées et après une période de 15 jours minimum d’absence de douleur et d’étirements non douloureux. En cas de récidive, le même protocole est à répéter afin de reprendre une activité normale le plus rapidement possible.
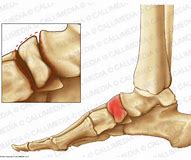 La maladie de Kohler-Mouchet est une ostéochondrose atteignant l’os naviculaire, elle touche l’enfant entre 6 et 9 ans particulièrement chez les sportifs et hyperactifs avec prédominance masculine. Elle se manifeste par des douleurs de la face supérieure ou supéro-médiale du médio pied notamment lors d’activité sportive.
La maladie de Kohler-Mouchet est une ostéochondrose atteignant l’os naviculaire, elle touche l’enfant entre 6 et 9 ans particulièrement chez les sportifs et hyperactifs avec prédominance masculine. Elle se manifeste par des douleurs de la face supérieure ou supéro-médiale du médio pied notamment lors d’activité sportive.
NB : une ostéochondrose est une anomalie du cartilage de croissance chez l’enfant se caractérisant par une interruption de la vascularisation (nécrose) du noyau d’ossification de l’os concerné.
Le diagnostic clinique est suffisant. Une radiographie peut être demandée sur laquelle nous retourverons une condensation de l’os avec un aplatissement et parfois une fragmentation dans les cas les plus extrêmes.
Causes :
Cette pathologie résulte d’un excès de traction excentrique du tibial antérieur sur un medio pied affaissé augmentant sa sollicitation. Mécaniquement, cet excès de sollicitation est donc en rapport avec :
- Un pied plat et/ou valgus (hyper pronateur)
- Une hypo-torsion tibial interne (pendant la croissance le tibia se tord vers l’extérieure, un retard de cette torsion force le pied en hyper pronation)
- Toute insuffisance de la colonne interne (ou premier rayon) comme l’hyperlaxité est une cause d’excès valgisant qui entraînera une sollicitation supplémentaire du tibial antérieur
Traitements :
- Le traitement consiste d’abord à un arrêt de l’activité sportive afin de soulager la contrainte musculaire
- Des semelles orthopédiques permettront de contrôler l’excès de pronation du pied et de corriger les déséquilibres valgisants. Des chaussures à contrefort rigides et des chaussures résistantes à la torsion permettront de potentialiser le contrôle de la pronation des semelles et un retour rapide à l’activité sportive
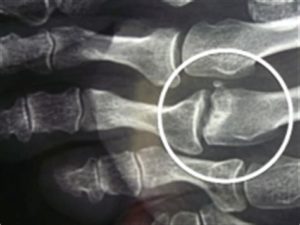
La maladie de Freiberg est une ostéochondrose (anomalie du cartilage causée par une interruption de sa vascularisation = nécrose aseptique) d’une tête métatarsienne.
Les rayons fixes (2ème, 3ème et 4ème têtes métatarsiennes) peuvent être concernés mais la 2ème tête est de loin la plus fréquente.
La cause est microtraumatique et donc mécanique.
Plusieurs facteurs mécaniques peuvent en être l’origine et ils devront être traités rapidement de manière orthopédique (semelles orthopédiques ou chirurgie) :
- Métatarsien trop long
- Surcharge métatarsienne par une mauvaise répartition des appuis plantaires
- Tout déséquilibre du pied créant un hyper appui mécanique : pied plat ou creux, varus ou valgus (++)
- Déformation de l’avant pied comme l’hallux valgus (surcharge de la 2ème tête), avant pied rond ou convexe et/ou triangulaire (hallux valgus + Quintus varus)
Le diagnostique est d’abord radiologique (aspect condensé et aplatie de la tête). Un IRM peut aussi être demandé en cas de doute.
Le traitement va dépendre du stade :
- Au stade initial, le traitement consiste à mettre au repos la tête concernée par des semelles de décharge et de correction de l’hyper appui
- Modification de la structure même de la tête à un stade plus avancé : le traitement sera d’abord chirurgical par résection-greffe de la zone nécrosée, voir une ostéotomie de Gauthier
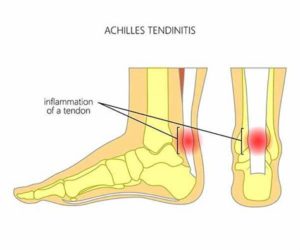 La tendinite d’Achille se caractérise par une inflammation du tendon d’Achille causé par une sollicitation excessive de ce dernier.
La tendinite d’Achille se caractérise par une inflammation du tendon d’Achille causé par une sollicitation excessive de ce dernier.
Il existe 2 types de tendinites :
- La tendinite d’insertion (ou enthésite) : celle-ci s’accompagne souvent d’une fibrose qui peut aboutir à une exostose (excroissance osseuse) indolore
- La tendinite de trajet qui peut être nodulaire ou fusiforme. Elle ne nécessite pas d’infiltration
Causes :
Comme pour toute tendinite, la cause reste avant tout l’hyper sollicitation. Cette hyper sollicitation peut être exogène comme l’excès d’activité sportive ou endogène par 2 facteurs responsable de la pathologie :
- Hypo extensibilité tricipitale : les mollets sont trop courts, notamment les gastrocnémiens (muscle de propulsion riche en fibre de collagène)
- Tout excès valgisant ou hyper pronateur du pied
Traitements :
Le rôle du podologue est de diagnostiquer la pathologie puis de traiter le facteur mécanique (pied valgus ou hyper pronateur). Il doit aussi conseiller le patient sur des chaussures et des entraînements plus adaptés ainsi que sur des étirements. Enfin, il doit orienter le patient chez d’autres professions de santé au besoin.
- Une échographie peut être demandée en cas de doute clinique
- Du repos sportif, du glaçage et des anti-inflammatoires locaux sont de bons traitements à associer
- De la kinésithérapie (ultrason, ondes courtes voir ondes de chocs, des étirements et de la physiothérapie) est souvent indiquée
- Des injections de PRP ont aussi montré de bons résultats
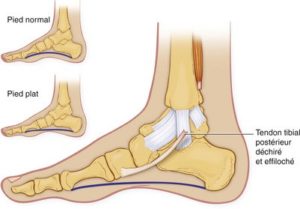 Le tibial postérieur est l’un des 3 principaux muscles du pied qui stabilise le valgus (pronation) de ce dernier. Il est en contraction pendant 62 % du cycle de la marche et couvre les 3 phases d’appuis. En taligrade (phase d’attaque du talon au sol) et plantigrade (talon et avant pied au sol), il contrôle et canalise le rabattement du pied en valgus (contraction excentrique) pendant qu’en digitigrade (phase de décollement du talon), sa contraction est concentrique.
Le tibial postérieur est l’un des 3 principaux muscles du pied qui stabilise le valgus (pronation) de ce dernier. Il est en contraction pendant 62 % du cycle de la marche et couvre les 3 phases d’appuis. En taligrade (phase d’attaque du talon au sol) et plantigrade (talon et avant pied au sol), il contrôle et canalise le rabattement du pied en valgus (contraction excentrique) pendant qu’en digitigrade (phase de décollement du talon), sa contraction est concentrique.
Ainsi tout excès valgisant entraîne une sollicitation excessive du tibial postérieur notamment en phase excentrique.
Les 2 types de tendinopathies :
- Tendinopathie d’insertion (enthesopathie)
- Tenosynovite sous et rétro malléolaire (pathologie tendon + gaine)
- Cas particulier : il existe une forme dégénérative de cette pathologie chez la femme de plus de 50 ans ou une rupture fibre par fibre se fait sur un temps long avec un affaissement progressif et irréductible du pied en valgus (dedans)
Causes :
Comme tout tendinite il s’agit d’une hyper sollicitation notamment excentrique. Ainsi pour le tibial postérieur tout excès de valgus du pied (hyper pronation) est la cause mécanique de cette tendinopathie.
Traitements :
- Dans la majorité des cas, des semelles orthopédiques sur-mesure corrigent l’excès de valgus du pied et suffisent à traiter la pathologie
- De la glace, du repos et des anti-inflammatoires locaux sont aussi de bons traitement à associer
- De la kinésithérapie peut aussi être associée si les traitements précédents se sont pas suffisants
 Le tibial antérieur est l’un des 3 principaux muscles du pied qui stabilise le valgus (pronation) de ce dernier.
Le tibial antérieur est l’un des 3 principaux muscles du pied qui stabilise le valgus (pronation) de ce dernier.
Ainsi tout excès valgisant entraîne une sollicitation excessive du tibial postérieur notamment en phase excentrique.
Les 2 types de tendinopathies :
- Tendinopathie d’insertion (enthesopathie)
- Tenosynovite sous et rétro malléolaire (pathologie tendon + gaine)
- Cas particulier : il existe une forme dégénérative de cette pathologie chez la femme de plus de 50 ans ou une rupture fibre par fibre se fait sur un temps long avec un affaissement progressif et irréductible du pied en valgus (dedans).
Causes :
Comme tout tendinite il s’agit d’une hyper sollicitation notamment excentrique. Ainsi pour le tibial postérieur tout excès de valgus du pied (hyper pronation) est la cause mécanique de cette tendinopathie.
Traitements :
- Dans la majorité des cas, des semelles orthopédiques sur-mesure corrigent l’excès de valgus du pied et suffisent à traiter la pathologie
- De la glace, du repos et des anti-inflammatoires locaux sont aussi de bons traitements à associer
- De la kinésithérapie peut aussi être associée si les traitements précédents se sont pas suffisants
- La tendinopathie des fibulaires se caractérise par une douleur, une inflammation situés sur la face latéral de la jambe. Ces tendons sont responsabls de l’éversion du pied, ainsi que de la stabilisation latrérale de la cheville.
Causes :
Les principales causses de la tendinopathie des fibulaires incluent :
- Surutilisation : L’usage excessif de ces tendons dans des sports comme la course à pied ou le football, en particulier sur des terrains inclinés, peut provoquer une inflammation. (Khan et al., 2002).
- Instabilité de la cheville : Les personnes avec une cheville instable ou une faiblesse musculaire sont plus susceptibles de développer cette pathologie (Fong et al., 2007).
- Mauvais alignement du pied : Un pied plat, une pronation excessive ou des anomalies mécaniques du pied peuvent exercer une surcharge sur les tendons fibulaires, augmentant ainsi le risque de tendinopathie
- Traumatismes et entorses : Une blessure aiguë ou une entorse de la cheville peut endomager les tendons fibulaires et provoquer une tendinopathie (Tuite et al., 2013).
Traitement :
Le traitement de la tendinopathie des fibulaires repose sur plusieurs approches, incluant une prise en charge podologique spécifique :
Repos et gestion de la charge :
- Il est essentiel de limiter les activités provoquant la douleur et de permettre aux tendons de récupérer. Des périodes de repos progressives/ actives sont recommandées Thérapie physique :
- Renforcement musculaire : Des exercices de renforcement des muscles fibulaires et de la chaîne postérieure sont indiqués pour réduire la surcharge sur les tendons . Cela comprend des exercices de renforcement pour les muscles péroniers et des mouvements visant à améliorer la stabilité de la cheville.
- Étirements et mobilité : Des exercices pour améliorer la flexibilité et la mobilité de la cheville sont cruciaux, notamment en cas de dysfonctionement biomécanique du pied (Maffulli et al., 2009).
Orthèses plantaires :
- Des orthèses plantaires personnalisées peuvent être prescrites pour lutter contre une varisation (= supination ) ce qui réduit la solicitation sur les tendons fibulaires (Sullivan et al., 2017). les semelles orthopédiques sont dans la grade majorité des cas sufisantes a elles seules pour traiter patholigie.
Chirurgie : Si la tendinopathie est chronique et résistante aux traitements conservateurs, une intervention chirurgicale pour réparer ou libérer les tendons peut être envisagée mais celle ci est extrement rare.
En podologie , l’examen clinique permettra :
- Analyse biomécanique : L’évaluation de la posture, de la démarche et des déséquilibres mécaniques permet de détecter les facteurs de risque.
- Conseils en chaussures : Le podologue aide à choisir des chaussures adaptées et peut recommander des orthèses pour compenser un mauvais alignement du pied ou une instabilité de la cheville.
- Exercices de renforcement et rééducation posturale : Le podologue guide le patient vers des exercices de renforcement spécifiques pour les fibulaires et la cheville, tout en conseillant sur l’amélioration de la posture.
- revue de littérature scientifique par Emile Chagnaud.
 Le long fléchisseur de l’hallux (LFH) est l’un des 3 principaux muscles du pied qui stabilise le valgus (pronation) de ce dernier. Ainsi tout excès valgisant entraîne une sollicitation excessive du tibial postérieur notamment en phase excentrique.
Le long fléchisseur de l’hallux (LFH) est l’un des 3 principaux muscles du pied qui stabilise le valgus (pronation) de ce dernier. Ainsi tout excès valgisant entraîne une sollicitation excessive du tibial postérieur notamment en phase excentrique.
Les 2 types de tendinopathies :
- Tendinopathie d’insertion (enthesopathie) entraînant une douleur sésamoïdienne
- Tenosynovite sous et rétro malléolaire (pathologie tendon et gaine) souvent associée à une aponévrosite.
Causes :
Comme tout tendinite il s’agit d’une hyper sollicitation notamment excentrique. Ainsi pour le tibial postérieur tout excès de valgus du pied (hyper pronation) est la cause mécanique de cette tendinopathie.
Traitements :
- Dans la majorité des cas, des semelles orthopédiques sur-mesure corrigent l’excès de valgus du pied suffisent à traiter la pathologie
- De la glace, du repos et des anti-inflammatoires locaux sont aussi de bons traitements à associer
- De la kinésithérapie peut aussi être associée si les traitements précédents se sont pas suffisants
L’instabilité des deuxième et troisième rayons concerne la perte de la stabilité normale de ces orteils, souvent associée à une mauvaise fonction biomécanique du pied, ce qui peut entraîner une déviation ou un dysfonctionnement des articulations métatarso-phalangiennes. Cela se traduit par une altération de l’alignement et du mouvement normal de ces rayons, pouvant entraîner douleur, gêne fonctionnelle et déformation du pied (Menz et al., 2003).
Causes
Les causes de l’instabilité du deuxième et troisième rayon sont variées et souvent liées à des facteurs biomécaniques ou traumatiques :
- Dysfonction biomécanique : L’instabilité peut résulter d’une altération de la mécanique du pied, comme un déséquilibre musculaire ou un mauvais alignement de l’arc plantaire. La perte de fonction du muscle court fléchisseur des orteils, notamment du muscle fléchisseur commun des orteils, peut également jouer un rôle dans l’instabilité (Hennig et al., 2000).
- Pathologies sous-jacentes : Les affections telles que les hallux valgus, les métatarsalgies ou le pied plat peuvent entraîner une surcharge et des contraintes anormales sur les deuxième et troisième rayons, contribuant ainsi à l’instabilité (Buchbinder et al., 2002).
- Traumatismes ou fractures : Un traumatisme direct, une entorse, une fracture ou une instabilité de l’articulation métatarso-phalangienne peuvent affaiblir les structures de soutien, entraînant l’instabilité de ces rayons
- Mauvaise chaussure : Le port de chaussures inappropriées, notamment celles qui ne soutiennent pas correctement l’arc plantaire ou les orteils, peut favoriser l’instabilité des rayons (Richie, 2007).
Traitement
Le traitement de l’instabilité des deuxième et troisième rayons vise à restaurer l’alignement du pied et à réduire la douleur et les symptômes fonctionnels. Les principales approches thérapeutiques incluent :
Gestion conservatrice :
- Orthèses plantaires : Les orthèses sur mesure peuvent être prescrites pour corriger l’alignement du pied et soutenir l’arc plantaire, réduisant ainsi la pression sur les deuxième et troisième rayons. Ces dispositifs aident à stabiliser les articulations métatarsiennes et à améliorer la répartition des forces (Menz et al., 2005).
- Exercices de renforcement musculaire : Des execeices visant à renforcer les muscles des pieds et des orteils, en particulier le long fléchisseur des orteils et les muscles de l’arc plantaire, sont essentiels pour rétablir l’équilibre musculaire et améliorer la stabilité (López et al., 2013).
- Étirements et mobilité : Le travail de la moblité articulaire, en particulier pour les articulations des orteils et de la cheville, permet d’améliorer la fonction globale du pied et d’éviter une surcharge sur les rayons affectés.
Chirurgie :
- La chirurgie de stabilisation peut aussi être pratiquée pour rétablir la fonction et l’alignement des rayons, en particulier en cas de lésions ligamentaires importantes ou de déformations sévères.
Choix des chaussures :
- Les chaussures adaptées jouent un rôle clé dans la gestion de cette instabilité. Des chaussures bien ajustées, avec un bon soutien de la voûte plantaire et un maintien des orteils, sont recomandées pour éviter de solliciter excessivement les deuxième et troisième rayons (Richie, 2007).
Thérapie manuelle et massages :
- Les techniques de thérapie manuelle, y compris les manipulations douces de la cheville et des orteils, ainsi que les massages ciblés, peuvent aider à améliorer la circulation sanguine et à réduire la douleur liée à l’instabilité (Cavanagh et al., 2009).
En Podologie
Votre podologue vous proposera un examen clinique qui incluera en son sein :
- Analyse biomécanique : L’évalation de la posture, de la marche et de l’alignement du pied est fondamentale pour identifier les causes sous-jacentes de l’instabilité et recommander des solutions thérapeutiques adaptées (Menz et al., 2005).
- Orthèses et chaussures adaptées : Le podologue conçoit des orthèses personnalisées et conseille sur le choix des chaussures, afin d’optimiser la fonction des rayons affectés (Richie, 2007).
- Exercices de rééducation : Il peut également guider le patient dans des exercices de rééducation posturale et de renforcement, en particulier pour les muscles de la voûte plantaire et des orteils (López et al., 2013).
- revue de littérature scientifique par Emile Chagnaud.
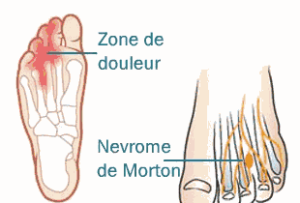 La maladie de Morton (ou syndrome ou névrome de Morton) est une formation pseudo tumorale d’un nerf entre deux métatarsiens (réaction inflammatoire cicatriciel d’un nerf).
La maladie de Morton (ou syndrome ou névrome de Morton) est une formation pseudo tumorale d’un nerf entre deux métatarsiens (réaction inflammatoire cicatriciel d’un nerf).
Il touche dans plus de 75 % des cas les femmes et siège préférentiellement dans le 3ème espace (entre le 3ème et 4ème orteils) mais peut aussi toucher le 2ème espace.
La douleur est souvent vive et décrite comme un coup de poignard ou un courant électrique.
Causes :
- Extrinsèque : chaussures trop étroites. En effet, c’est un syndrome « contenant-contenu » entre une chaussure trop étroites et un avant pied trop large. Certains patients se déchaussent d’ailleurs pour se soulager.
- Intrinsèque : toute surcharge/hyper appui et hyper sollicitation des articulations moyennes de l’avant pied (2ème, 3ème et 4ème métatarso-phalangiennes). C’est par exemple le cas pour des pieds creux, avant pied rond, pied valgus (hyperpronateur), hallux valgus…
Le diagnostique est essentiellement clinique. Plusieurs palpations permettent d’identifier ce syndrome. Il peut parfois se compléter d’une échographie et plus rarement d’un IRM.
Traitements :
- Le premier traitement consiste à porter des chaussures plus larges à l’avant pied et dans des matériaux souple en regard des orteils. De bonne semelles imposent des chaussures adaptées
- Infiltration pour soulager rapidement l’inflammation, à associer à des semelles pour traiter la cause mécanique
- Semelles orthopédiques sur-mesure et après diagnostique. Le but des semelles sera de corriger le défaut posturale (valgus), répartir la surface d’appui plantaire, corriger le stress mécanique en regard des articulation moyennes de l’avant pied. Ceci consistera notamment en un évidemment de la zone douloureuse avec amortit en regard, ce qui suggère le port de chaussures adaptées
- Chirurgicales : exérèse du névrome ou chirurgie percutanée du ligament trans-métatarsien pour ouvrir le canal et limiter la compression du nerf
Dans la plupart de cas, une infiltration et de bonnes semelles suffisent. Pour des névromes plus conséquents et résistants, des opérations existent.
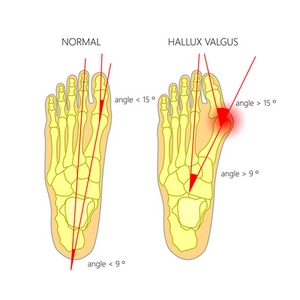 L’hallux valgus (du latin : hallux = gros orteil et valgus = en dedans). Il correspond à une déformation du 1er métatarsien (M1) en dehors, associé à une déviation du gros orteils en dedans. C’est une déformation majoritairement féminine.
L’hallux valgus (du latin : hallux = gros orteil et valgus = en dedans). Il correspond à une déformation du 1er métatarsien (M1) en dehors, associé à une déviation du gros orteils en dedans. C’est une déformation majoritairement féminine.
Causes :
On retrouve deux grandes causes d’hallux mais celles-ci peuvent se combiner :
- Héréditaire dans 30 % des cas : par défaut d’orientation de la tête métatarsienne, transmissible par la mère. Le traitement chirurgical notamment par Scarf reste le meilleur. Nous conseillons d’attendre la fin de la ménopause pour le faire et seulement si présence de douleur
- Dans 70 % des cas il s’agit d’une défaillance mécanique progressive des système de stabilisation de l’articulation qui va subir une déviation selon les contraintes mécaniques qui lui sont imposées
Les causes mécaniques sont justement celles que le podologue peut prendre en charge au travers des semelles et orthoplasties (séparateur).
Ces facteurs mécaniques sont les suivants :
- 1er rayon trop long et les pieds égyptiens (gros orteils plus long que les autres)
- Chaussage : cause importante d’aggravation du processus (trop étroit, pointu et port de talons)
- Insuffisance du 1er rayon : M1 trop court, M1 en adduction, M1 hyper mobile ou les 3 associés (= pied ancestral de Dudley-Morton)
- Surcharge pondérale
- Hypotonie musculo-ligamentaire : hyperlaxité et période d’instabilité hormonale (puberté, grossesse et ménopause)
- Tout excès valgisant ou hyper pronateur du pied
Conséquences :
- Élargissement de l’avant pied (problème de chaussage et douleur par frottement)
- Le frottement sur la déformation peut créer une exostose (excroissance osseuse). Celle-ci se traite très bien aujourd’hui en chirurgie percutanée (ambulatoire et sans conséquence mécanique)
- Métatarsalgies moyennes : l’hallux valgus surcharge les articulations MTP moyennes à côtés et peut créer une multitude de pathologies en regard : morton, syndrome d’instabilité, douleur par hyper appui, durillon en regard…
- Griffes d’orteils : les griffes proviennent justement de la surcharge précédemment expliquée
- Infra ou supraductus
- Arthrose : l’arthrose va enraidir la déformation
Traitements :
- Le premier traitement consiste à adapter le plus rapidement possible ses habitudes de chaussage. D’une part pour limiter la douleur par le frottement et donc l’apparition de l’exostose et aussi pour limiter l’aggravation de l’hallux valgus. De plus, des semelles efficaces imposent le port de chaussures adaptées.
- Les semelles corrigeant le valgus (ou l’hyper pronation du pied) permettant de réduire l’évolution et stabiliser la déformation. Les semelles peuvent aussi traiter les hyper appuis associés (metatarsalgies moyennes associées)
- Des orthoplasties pour soulager la douleur interne articulaire causée par le pincement (très douloureux notamment en période de pré-ménopause), les orthoplasties sont aussi utilisées dans le traitements des griffes d’orteils
- Chirurgicaux :
- Exosectomie : rabotage de l’exostose (aujourd’hui en percutanée se pratique sans risque)
- Les autres opérations sont à faire en cas d’insuffisance des précédents traitements et uniquement en cas de douleur car toutes ont des conséquences mécaniques sur le pied. Il est donc important de quantifier les bénéfices potentiels face aux risques et conséquences à moyen et long terme
- Ostéotomie de m1
- Keller (rare)
- Ostéotomie de M1
- Ostéotomie de Scarf
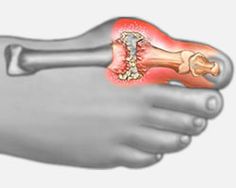 Il s’agit de l’arthrose de la 1ere métatarso-phalangienne.
Il s’agit de l’arthrose de la 1ere métatarso-phalangienne.
Causes :
La cause est essentiellement mécanique par hyper sollicitation articulaire.
Cette hyper sollicitation dépend de facteurs extrinsèques comme une position de travail, le sport, l’alimentation… et intrinsèque au pied comme un pied creux ou valgus ou plusieurs des cas suivants :
- Séquelles d’opération chirurgicale comme les arthroplasties (keller)
- Séquelles de pathologies articulaires comme la goutte, l’arthrite, une fracture…
- Séquelles d’ostéochondrose responsable de dysplasie (=mauvaise congruence articulaire secondaire à l’aplatissement d’une tête métatarsienne)
- Excès de longueur du 1er rayon : 1er métatarsien ou gros orteils trop long
Traitements :
- Antalgiques et anti-inflammatoires
- Semelles orthopédiques afin de réduire la sollicitation mécanique de l’articulation pendant la marche
- Si l’arthrose est secondaire à un hallux valgus on peut y associer une orthoplastie séparatrice
- Chirurgicaux : résection des ostéophytes, arthrodèse : fusion de la phalange avec le métatarsien à visée purement antalgique puisque l’articulation n’est plus fonctionnelle
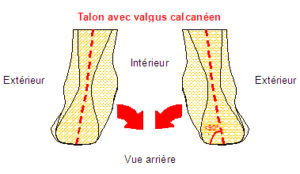 Il s’agit d’un pied qui se trouve à la marche forcé en médial (à l’intérieur) réalisant sous la jambe un porte-à-faux interne. Il peut se limiter à un valgus de l’avant pied, du médio pied mais aussi de l’arrière pied comme sur le schéma ci-contre.
Il s’agit d’un pied qui se trouve à la marche forcé en médial (à l’intérieur) réalisant sous la jambe un porte-à-faux interne. Il peut se limiter à un valgus de l’avant pied, du médio pied mais aussi de l’arrière pied comme sur le schéma ci-contre.
Ce n’est pas une déformation articulaire mais une déviation posturale purement articulaire donc réversible. Il suffit d’interposer une orthèse (semelles orthopédiques) pour annuler les composantes valgisantes afin de réorganiser le mouvement et les moments de forces afin de corriger les conséquences de ce type de pied.
Causes :
- La première et principale cause (particulièrement féminine) est l’insuffisance de la colonne interne.
Celle ci peut être de 3 ordres :- Colonne interne hyperlaxe : l’hyper mobilité de cette colonne sur laquelle le pas se termine entraîne un mouvement excessif du pied en valgus (pronation) et un affaissement de l’arche plantaire
- 1er métatarsien trop court
- 1er metatarsien en adduction : c’est par exemple le cas dans l’hallux valgus
- Lorsque ces 3 paramètres sont associées, on appelle cela le pied ancestral de Dudley-Morton
- La 2ème cause est un genu valgum (genou en dedans) ou antétorsion fémorale exagérée (ATFE). Le pied subit une contrainte médiale qu’il n’est pas en situation mécanique de compenser. Une contrainte selon la vélocité (vitesse du mouvement) variable et le mouvement réalisé comme dans les sports multidirectionnels
- Comme la laxité est génétique et intimement liée au système hormonal, la femme est principalement touchée. Un pied valgus peut s’aggraver ou être moins bien toléré en période de puberté, de grossesse ou de pré-ménopause.
Conséquences :
- Défaut de répartition des appuis plantaires : entraînant souvent une surcharge des articulation moyennes de l’avant-pied
- Peut être responsable d’une rotation interne de tout le segment jambier, fémorale et hémi bassin concerné. Il peut, selon son importance et la vélocité du mouvement, être responsable d’un genu valgum fonctionnel (il emporte le genou en dedans). Il peut également entraîner une augmentation de la lordose (cambrure) ou entraîner un vrillage si le valgus n’est pas symétrique
- Il peut aussi être compensateur d’autres dysfonctions sus-jacentes comme le genu varum (genou à l’extérieur ou jambe arqué). Dans ce cas il compense partiellement le genou en réduisant sa force et le temps d’impaction du compartiment interne du genou concerné
Traitement :
Uniquement par semelles orthopédiques. Ces dernières réalisées sur-mesure et après un diagnostic corrigent la cause du valgus et permettent de réorienter l’axe mécanique de la cheville afin de corriger les conséquences mécaniques sur les articulation sus-jacentes.
Le pied varus se caractérise par une déviation de l’avant-pied vers l’extérieur, entraînant une inversion excessive du pied par rapport à l’axe du tibia. Cette déformation altère la fonction du pied et peut causer des douleurs, une instabilité et des déséquilibres posturaux (Sullivan et al., 2015).
Causes
Les causes du pied varus incluent :
- Facteurs congénitaux : Malformations dès la naissance, comme le pied bot, entraînant un alignement anormal du pied
- Dysfonction musculaire : Faiblesse des muscles péroniers ou une mauvaise gestion de la pronation pouvant induire cette déformation
- Traumatisme : Les fractures ou lésions de la cheville ou du pied peuvent altérer l’alignement et causer un pied varus
TraitementOrthèses plantaires : Utilisation d’orthèses sur mesure pour rétablir l’alignement et améliorer la fonction du pied (Richie, 2007).
Exercices de renforcement : Renforcer les muscles des pieds et étirer les structures tendineuses pour améliorer la posture et la fonction (McPoil et al., 2010).
Chaussures adaptées : Choisir des chaussures offrant un bon soutien latéral pour prévenir les douleurs et stabiliser le pied.
Chirurgie : En cas de déformation sévère, une correction chirurgicale peut être envisagée pour réaligner les structures du pied
En Podologie
Le podologue aide à diagnostiquer le pied varus, conçoit des orthèses personalisées et guide les exercices de rééducation pour stabiliser le pied et réduire les symptômes (Richie, 2007).
Pédicurales : cutanées et d'ongles
Description à venir
Il s’agit d’une tumeur bénigne causée par un virus de type papilloma virus qui se développe dans les cellules de la couche de malpighie.
Ce dernier est très résistant dans les espaces humides et persistant dans les endroit ou il y a de la sueur et/ou un appui important. Un état de stress peut aussi favoriser la prolifération.
Il existe deux types de verrues qui n évoluent pas de la même manière :
- Les verrues clous sont causées par la papilloma virus de type 1 (HPV1) la verrue est alors souvent unique mais profonde et souvent douloureuse si elle est localisée sur une zone d’appui.
- Les verrues mosaïques sont causées par le papilloma virus de type 2 (HPV2). Celles ci sont plus superficielles donc moins douloureuse voir indolore. En revanche elles sont souvent multiples polygonales et beaucoup plus difficile a traiter.
La particularité des verrues plantaires est liée a leur localisation .En effet la verrue prolifère d’avantage en milieu humide. Le frottement et l’appui stimule quand a eux prolifération de corne (hyperkératose) riche en cellule de carbone qui constitue un bon carburant . De plus la verrue a absolument besoin de sang pour se nourrir et la peau plantaire a ce niveau est extrêmement riche . De plus la peau plantaire est beaucoup plus épaisse que la peau du reste du corps, c’est en parti grâce a cela que nous pouvons marcher sur nos pieds. Tout ces facteurs rendent donc les verrues plantaires parfois difficiles a traiter.
- Sans traitement: La verrue évolue en profondeur et en superficie. Plus on attend et plus le traitement sera long. En cas de plaie sur une verrue le virus se propage tout le long de la plaie c’est ce qu’on appelle le phénomène de Koebner. Les verrues mosaïques ont a particularité de se reproduire : chaque verrues mères donne naissance à des verrues filles puis chaque verrue fille devient elle même verrue mère ce qui peut dans certains cas entraîner l’apparition d’un champ verruqueux. Chez les jeunes individus et en proportion minime des anticorps peuvent apparaître au bout de 9 mois permettant une guérison spontanée.
- Avec traitement: guérison sans séquelles plus ou moins rapide selon la typologie, le nombre et l’ancienneté de la verrue.
- Des produits pharmaceutiques peuvent parfois fonctionner et sont souvent moins chère , vous pouvez ainsi commencer par ces solutions et consulter en cas d’échec.
- En cabinet : brûlure par application d’une préparation pharmaceutique spécifiques contenant de l’acide, le tout sous pansement occlusif permettant une brûlure superficiel de la verrue . Ce traitement sera a renouveler jusqu’à disparition de la verrue avec un nettoyage en cabinet a réaliser tout les 15 jours. Cette solution est souvent utilisés pour des verrues mosaïques multiples.
- Brûlure plus profonde et contrôlée a l’aide de la cryothérapie. Pour en savoir plus sur le cryothérapie cliquez ici. Cette solution nécessite un équipement spécifique et est un peu plus cher. En revanche il permet une destruction plus profonde et contrôlée et ainsi plus efficace. Cette solution est a privilégier pour un nombre restreint de verrue . Ce traitement sera renouveler toutes les 3 semaines jusqu’à disparition complète.
- La ionophorèse permet de limiter l’hyperhidrose et le nombre de verrues en cas de champ verruqueux.
Il est important de préciser qu’il n’existe pas d’échec au traitement des verrues si les protocoles sont bien réalisés.
Il s’agit d’un conflit douloureux entre les bords latéraux de l’ongle et les sillons péri-unguéaux.
la différence entre un ongle incarné et incrusté dépend de la conséquence résultant de ce rapport de force entre ongle et sillons:
- soit le sillons par un processus de défense va stimuler la production d’ hyperkératose et un cor péri unguéal peut se former c’est ce qu’on appelle les ongles incrustés.
- soit l’ongle pénètre les tissus (=plaie) c’est l’ongle incarné.
Dans les deux cas cela engendre une réaction inflammatoire voir infectieuse sans guérison spontanée tant que la partie d’ongle incarné (= pénétrant dans le sillon) ou incrusté n’a pas été retiré. Pour un cor peri-unguéal il faut libérer le sillons avant de retirer et soigner le cor.
Ainsi rien ne sert d’attendre, le premier réflexe consiste a faire des pansements sous antiseptiques afin de limiter l’infection avant de prendre rendez vous le plus tôt possible.
Traitements selon les causes:
- Dans la grande majorité des cas un ongle incarnée résulte simplement d’une mauvaise coupe d’ongle. Un soin de pédicurie permettra de traiter l’ongle incarnée ou incruste et une bonne coupe d’ongle d’éviter la récidive.
- Dans les autre cas et notamment en cas de récidive ou d’ongle incarnée chroniques il faut comprendre la ou les causes cumulés pouvant favoriser le conflit malgré une bonne coupe d’ongle:
- Les dysmorphies (=déformation d’ongle). Les déformations unguéales sont de plusieurs types, toute d’origine matricielle elle peut être responsable d’ongle incarné ou incrusté récidivant ou chronique . Selon le type de dysmorphies en causes il sera possible de les corriger durablement par des orthonyxies. Les orthonyxies sont des appareillages d’ongle au titane, de même type que les appareils dentaires l’orthonyxie permet sans absolument aucune douleur de corriger progressivement et durablement l’ongle afin que ce dernier reprenne une forme de pousse physiologique et non conflictuelle. Cliquer ici pour en savoir plus sur l’orthonyxie.
- Les déformations d’orteils. Les déformations d’orteils peuvent favoriser un conflit entre deux orteils voisins et donc augmenter la pression entre le sillon et l’ongle. Dans ce cas la première chose a faire est d’adapter ses habitudes chaussages pour augmenter la largeur a l’avant pied. Les chaussettes de contention peuvent aussi favoriser le conflit , il existe des bas de contention ouverts en bout . Afin de protéger le sillon et de corriger cette déformation il existe des appareillages réalisés sur mesure par moulage très confortable. Il s’agit des orthoplasties. Cliquez ici pour en savoir plus. Ce qu’il faut savoir c’est que la plupart des déformations d’orteils sont causés par un problème plus général d’appui plantaire se compensant par des semelles orthopédiques permettant d’arrêter le processus de déformations.
- chaussures mal adaptées : trop étroites, trop petites ou trop longues.
- Bourrelet hypertrophique : Dans le cas de bourrelet (en dehors évidement de inflammation du bourrelet engendré par un ongle incarné). Dans ce cas l’opération est la meilleur solution car elle permettra (en plus de réalisé une matricectomie partielle) de diminuer la taille du bourrelet permettant ainsi de libérer l’ongle.
- Plusieurs de ces traitements peuvent être réalisé conjointement en cas insuffisance du précédent, le plus efficace est de commencer par celui qui apparaît le plus logique en fonction des causes.
Les durillons (hyperkératoses plantaires) et cors (hyperkératoses péri-phalangiennes) sont des épaississements localisés de la couche superficielle de l’épiderme, caractérisés par un durcissement excessif de la couche cornée, en réponse à une pression ou friction prolongée. Les durillons se localisent principalement sur la plante du pied, tandis que les cors se développent au niveau des articulations interphalangiennes des orteils ou entre ces derniers (Richie, 2007). Cette réaction cutanée est un mécanisme de défense contre l’agression mécanique.
Causes
- Facteurs biomécaniques : Les anomalies de la biomécanique du pied, comme l’hallux valgus, les orteils en griffe, ou un pied plat (hyperpronation), modifient la répartition des pressions plantaire, augmentant le frottement local et favorisant la formation de cors et durillons .
- Pression mécanique excessive : La friction due à des chaussures mal ajustées, avec une semelle trop rigide ou des zones de compression, génère des pressions excesives sur certaines zones de la peau, conduisant à une hyperkératose
- frottement entre deux orteils ou frottement entre un orteils et la chaussure.
Traitement
Réduction de la pression mécanique : L’utilisation d’orthèses plantaires personnalisées permet de redistribuer les forces mécaniques, de soulager la pression et d’améliorer l’alignement du pied (Richie, 2007). Ces dispositifs peuvent inclure des semelles de soutien de la voûte plantaire et des inserts pour répartir les charges.Exfoliation de la peau : L’élimination de la couche cornée épaissie par des instruments de débridement, tels que des bistouris sclapels, crédot ou des produits chimiques kératolytiques (comme l’acide salicylique), permet de traiter les durillons et les cors .
Hydratation cutanée : L’application de crèmes ou de pommades ou d’autres agents hydratants contribue a entretenir un epiderme capable de mieux amortir les contrraints , reduit son inflamation et donc la prolifératoin d’hyperkératose.
Risques associés
- Infection : Les cors et durillons puvent provoquer des fissures ou des plaies ouvertes, qui peuvent s’infecter, notamment en cas de diabète ou de neuropathie périphérique.
- Douleur : Les durillons et cors non traités peuvent entraîner une douleur locale intense en raison de la pression excessive exercée sur les tissus sous-jacents .
- Complications biomécaniques : Si les causes sous-jacentes, comme des déformations du pied, ne sont pas corrigées, cela peut entraîner des déséquilibres biomécaniques et des troubles plus graves, comme des douleurs articulaires ou des entorses répétées (Menz et al., 2005).
- Ulcération : Dans les cas graves, les durilons et cors peuvent élovuer vers des ulcérations de la peau, nécessitant des soins médicaux plus complexes, surtout chez les personnes à risque dela.
- revue de littérature par Emile Chagnaud.
Les orteils en griffe ) sont une déformation de l’avant-pied caractérisée par une flexion permanente des articulations interphalangiennes proximale et distale des orteils, entraînant une position de repli. Cela résulte généralement d’un déséquilibre musculaire, où les fléchisseurs des orteils sont plus « forts » que les extenseurs (Richie, 2007).
Causes:
- Facteurs biomécaniques : Les anomalies posturales, telles que le pied plat (hyperpronation), la faiblesse des muscles extenseurs des orteils ou l’hypertonie des muscles fléchisseurs, contribuent à cette déformation (Menz et al., 2005).
- Port de chaussures inadaptées : Les chaussures à talons hauts, étroites ou mal ajustées, qui augmentent la pression sur l’avant-pied, favorisent la flexion des orteils et le dévelopement de la déformation (Kilmartin et al., 2004).
- Neuropathie périphérique : Les patients souffrant de diabète ou d’autres afections nerveuses peuvent développer des orteils en griffe en raison d’une perte de contrôle musculaire, en particulier des muscles intrinsèques du pied (Baxter et al., 2003).
Traitements :
Orthèses plantaires : L’utilisation d’orthèses sur mesure permet de corriger l’alignement des orteils et de redistribuer les forces de pression pour éviter la progression de la déformation (Richie, 2007).
Exercices de rééducation : Les exercices de renforcement musculaire pour les extenseurs des orteils et les étirements des fléchisseurs peuvent améliorer la felxibilité et prévenir l’agravation de la déformation (Menz et al., 2005).
Port de chaussures adaptées : Choisir des chaussures suffisemment larges, à talon bas et avec un bon soutien plantaire pour réduire la pression sur les orteils.Chirurgie : Dans les cas graves ou réfractaires au traitement conservateur, la chirurgie peut être nécessaire pour corriger l’alignement des orteils, avec des procédures comme la réduction des atriculations ou la fusion articulaire.
Risques associés:
- Douleur : Les orteils en grife peuvent provoquer des douleurs localisées dues à la pression continue exercée sur les articulations et les tissus mous (Richie, 2007).
- Escarres et infections : Les orteils déformés peuvent frotter contre l’intérieur des chaussures, entraînant des escarres, des phlyctène(ampoules) et, dans des cas graves, des infections, en patriculier chez les personnes présentant une neuropathie périphérique (Baxter et al., 2003).
- Complications biomécaniques : Les orteils en griffe non corrigés peuvent entraîner des déséquilibres musculaires et des troubles de la marche, pouvant provoquer des douleurs au niveau des articulations du pied et des problèmes au niveau du genou, de la hanche et du dos .
- Ulcérations : Dans les cas avancés, la déformation peut provoquer des ulcérations de la peau dues à la pression excessive
- ATTENTION SI PATIENT DIABETIQUE !!
- revue de littérature scientifique par Emile Chagnaud.
Description à venir
Description à venir
